(1)気管支喘息で介護認定はできますか?
【151】50歳障害者の知り合いの方から
<質問>
(平成12年5月22日)
知り合いの方で、50歳、単身の方が脳血管障害で右半身不随で入院されたと聞きました。その方の上司が、第2号被保険者として、今後は介護認定して貰えるのだろうか(?)と心配しておられました。確かに、65歳以上の方でなくても加齢に伴う特定疾病があれば大丈夫でしょうという話をしました。が、よくよく見ると、加齢に伴う特定疾病の中に喘息も入っている。喘息は慢性閉塞性疾患とは別の分類になります、と以前説明を伺いました。加齢が原因による増悪が喘息の病態にあればわかるのですが、閉塞性疾患というカテゴリーで十把一絡げにされたのでしょうか?
<参考>
被保険者及び保険料
65歳以上の方(第1号被保険者)
保険料は、公的年金から特別徴収(天引き)されます。一定額(月額1万5千円)以下の年金受給者等については、市町村に直接、支払います。
40〜64歳の方(第2号被保険者)
保険料は、医療保険料と一体的に支払います。
要介護認定
保険給付を受けるためには、市町村の要介護認定(6か月毎に更新)を受けることが必要です。 要介護認定は全国一律の基準で調査・判定します。 第2号被保険者は、加齢に伴う特定疾病が原因である場合のみ対象となります。
加齢に伴う特定疾病
筋萎縮性側索硬化症(ALS)
後縦靭帯骨化症
骨折を伴う骨粗しょう症
シャイ・ドレーガー症候群
初老期における痴呆(アルツハイマー病、脳血管性痴呆など)
脊髄小脳変性症
脊柱管狭窄症
早老症(ウエルナー症候群)
糖尿病性神経障害、糖尿病性腎症及び糖尿病性網膜症
脳血管疾患(脳出血、脳梗塞など)
パーキンソン病
閉塞性動脈硬化症
慢性関節リウマチ
慢性閉塞性肺疾患(肺気腫、慢性気管支炎、気管支喘息など)
両側の膝関節又は股関節に著しい変形を伴う変形性関節症
<応答>
専門的な書き込みですね。
気管支喘息が「加齢に伴う特定疾患」に分類され、第2号被保険者(私はこの内容はよく分かりませんが…)の認定を受けることが可能だとすれば、利点としては喘息で苦しんでいるご高齢の方にメリットがあること、欠点は“喘息は良くならない病気だ”という悪いイメージが形成されることでしょうか?
気管支喘息が慢性閉塞性疾患に分類されるかは、分類上の歴史的な流れを把握しなければなりません。喘息が“可逆的な気道狭窄による病気で非発作時には正常である”と認識されているた時代には、喘息発作は“慢性”のカテゴリーからは外されていました。
しかし、最近では気管支喘息は“慢性の気道炎症に基づく疾患である”と認識されていますから、慢性閉塞性肺疾患の範疇に加えられてもおかしくありません。ところが、気管支喘息の慢性炎症は吸入ステロイドなどの抗炎症剤によって効果的に治療することができます。一方、慢性肺気腫や慢性気管支炎は、症状を除去する有効な薬剤が存在するにも関わらず、病気の本態である気道閉塞は“不可逆的で固定化されている”との認識があります。従って、これらと気管支喘息を同じ範疇にひっくるめることにはこの意味でも疑問が残ります。
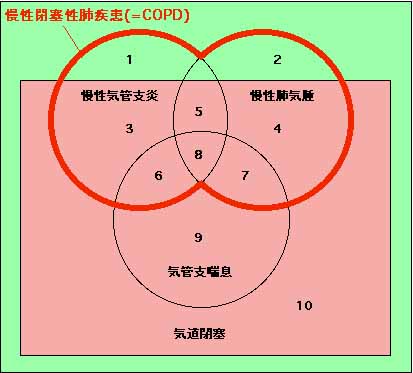
最新の分類では、これらの関係が複雑に絡み合っています(下図)。気管支喘息の患者さんの中には、喫煙されている方もいらっしゃいますし、ステロイド抵抗性喘息などある程度不可逆的で固定化された病状に陥っている方もいらっしゃいます。つまりどんな病気もクリアカットに行かない面がありますので、そういう方々を医療制度上救済する形で、気管支喘息が慢性閉塞性肺疾患に含められたのかも知れません。

1、2:慢性気管支炎所見、肺気腫所見は存在するが、一秒量を指標とした気道閉塞(airway obstruction)所見は認められない。
3:慢性の咳・痰があるが、肺気腫の所見はない。
4:肺気腫病変のみの症例、多いものではない。肺気腫病変を有する多くの症例は5あるいは8となり、医療の対象となる。
6、7、8:喘息所見の認められる群であるが、喘息症例にみられる喘息所見が慢性気管支炎か肺気腫に伴う気道過敏性かの鑑別は容易ではない。
9:純粋な喘息はCOPDには含まれない。
10:他の気道閉塞を示す疾患。
上の図を見ていると結局何が何だか分からなくなってしまいますが、呼吸器系はガス交換という本来の機能の観点から、空気の通り道である気道(=管)と実際にガス交換を行う肺胞(=袋)の2つのコンポーネントに分類できます。この両者は車の両輪のようなもので、どちらが異常でも正常なガス交換は営まれなくなります。
これを踏まえて、慢性閉塞性肺疾患の代表的2疾患は、下記のように理解すると良いでしょう。
慢性気管支炎:慢性喫煙によって気道に炎症がおき、咳や痰を主体とする疾患。
慢性肺気腫:慢性喫煙によって肺胞が破壊され、息切れが主症状となる疾患。
両者ともに肺活量検査では気道の閉塞を示す一秒量が低下しますが、慢性気管支炎は炎症や痰によって気道が細くなる理由は簡単に理解できますが、慢性肺気腫は元来肺胞の病気なのになぜ気道が閉塞(一秒量が低下する)するかは難しい問題なのでここでは解説はしません(詳細→こちら)。結論だけ言えば努力呼出によって呼気時のみに気道が潰れてしまうと理解しておいて下さい。慢性気管支炎や気管支喘息と違って、吸気時には空気の流れは制限されないのが大きな特徴です。
この両者は、上図5のように互いにオーバーラップしますし、感染を合併したときなどは、喘息発作と同じように喘鳴が聞こえ、喘息とまったく同じ治療をします。この際、「慢性肺気腫」や「慢性気管支炎」のみの診断名では、保険点数(レセプト)上、喘息の治療を行うと切られてしまうために、便宜的に「慢性肺気腫+気管支喘息(発作)」とか「慢性気管支炎+気管支喘息(発作)」という診断名がカルテに記載されるのです。
しかし、我々は日常診療でこれらのたくさんの患者さんを診ておりますが、やはり慢性閉塞性肺疾患の患者さんには立派な長期に渡る重喫煙歴があったり、陳旧性肺結核後遺症などの基礎疾患が存在したりします。純粋に気管支喘息として治療されてきた(上図9)の方とは明らかに鑑別ができます。仮に気管支喘息患者さんでヘビースモカーであっても、慢性閉塞性肺疾患は多くは高齢者の病気ですから、若い世代のヘビースモーカーでは純粋な形でのこの病気はほとんどないと言えます(ただし、α1アンチトリプシン欠損症という遺伝的な要因でおこる肺気腫がありますが、日本ではごく稀です)。
よく開業医の先生から、「気管支喘息」の診断で喘息の治療でもなかなか良くならないという高齢者が紹介されてきますが、この多くの場合は慢性閉塞性肺疾患(の増悪)の患者さんで、「気管支喘息」の診断が正しくないことが多いです。このようなときは、診断で重要なのは喫煙歴を聞くこと、胸部レントゲン写真を撮影すること、治療で重要なのは禁煙指導と感染防止です。これらなくしてはいくら喘息の治療をしても良くならないのです。
最後にこれらの大きな鑑別点は吸入ステロイドの効き方です。気管支喘息と慢性閉塞性肺疾患では症状の改善の程度がけた違いに異なります。