(1)肺サーファクタントとは?
(3)肺サーファクタントと喘息
(4)質問コーナー
(1)肺サーファクタントとは? 【戻る↑】
読者の皆さん、いま、息を大きく全部吐いてみて下さい。
息を全部吐ききったあとに息を吸おうとして、もし肺が広がらなかったらどうでしょう。苦しいなんて言うものではありませんよね。
しかし、皆さんは息を吐いたあとに息を吸うと肺はすーっと広がってくれます。それは、皆さんの肺にはサーファクタントという肺を広げる重要な物質が存在しているからなんです。

実は私の研究の専門は、この肺サーファクタントとこれを作る肺胞II型上皮細胞についての研究なんです。ここでは、このサーファクタントが気管支喘息と深く関係があることを解説したいと思います。
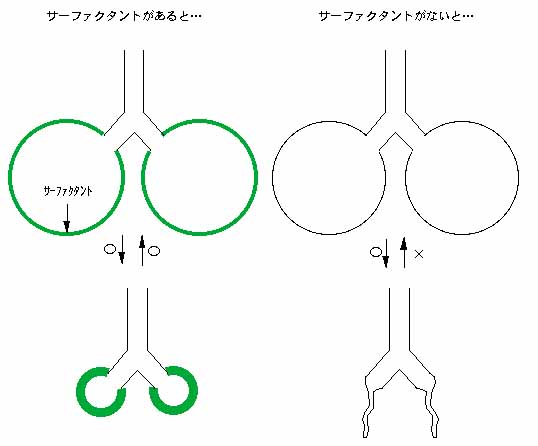
肺サーファクタントは、気管支が何十回も枝分かれした先端にある肺胞という袋(ふくろ)を内貼りする一層の膜として存在します。大きく息を吐いたとき肺胞はしぼみますが、この時肺サーファクタントが反発しあって、肺胞が虚脱する(潰れる)のを防いでくれるのです。もし、サーファクタントがないと肺胞は潰れてしまい、いったん潰れてしまった肺胞を押し広げるには大変な力が必要になります。
夜店でストローの先に風船がついていて膨らますとプーッと音の出るおもちゃがありますよね。それで何回か遊んだ後にしばらく何カ月も放置しておくとゴム風船は伸びきってぺたっとくっついてしまいます。それをもう一度膨らまそうとするとものすごい力が必要になりますが、それと似ています。
(2)肺サーファクタント機能異常を示す疾患 【戻る↑】
もし、サーファクタントが存在しなかったり働きが悪かったりしたら…。いや、まさにこのような病気が存在するのです。それが、未熟児呼吸促迫症候群や急性呼吸促迫症候群という皆さんには聞き慣れない病気なのです。
今でこそ未熟児が産まれても命を落とすことはあまりなくなりましたが、昔はものすごく致死率の高い病気だったのです。肺サーファクタントは肺胞II型上皮細胞という細胞で合成され分泌されますが、未熟児の場合、肺も未成熟のまま産まれてくるために、この細胞も未熟で肺サーファクタントは作られないのです。肺サーファクタントがないわけですから、未熟児は呼吸をしようとしても肺が膨らまないので重篤な呼吸不全に陥ってしまうのです。この場合、患児は人工呼吸器に繋いで空気を送り込んで肺を膨らますわけですが、これでもなかなか肺は広がらないのです。では大きな圧力を加えればいいじゃないか? いやあまり強い圧を駆けると気管支や肺胞が破れてしまうのです。従って、未熟児におこる呼吸不全の管理は非常に大変でしばしば死の転帰に陥ったのでした。
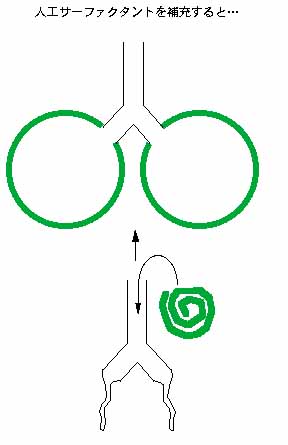
しかし、その原因の究明と同時に約20年くらい前から人工サーファクタントという救世主的薬剤が開発され、事情は大きく変わってきました。牛の肺から抽出したこの人工サーファクタントを未熟児の肺に流し込んであげるとそれまで広がらなかった硬い肺が劇的に膨らんで全身に酸素が行き渡るようになるのです。最近では未熟児では死ななくなったのです。
これはノーベル医学賞を受賞するにふさわしいくらい劇的な発見です。人工サーファクタントの開発は世界中でなされてきましたが、日本では岩手医科大学小児科の名誉教授である藤原先生がサーファクテンという人工サーファクテンを開発し、これが世界の中でも優れた機能を発揮し、多くの未熟児を救いました。このホームページの「2周年」のコーナーで私が発表した学会のスナップ写真を載せてありますが、そこに藤原教授が載っています。
では、大人ではどうか? 実は大人にも似たような病気が存在します。
肺が成熟している大人では生きている限りサーファクタントが作られなくなる病気は存在しませんが、サーファクタントは存在してもその働きが悪くなって肺が膨らまなくなる病気が存在します。急性呼吸促迫症候群(ARDS)がそれです。これは単一の疾患ではなくて、色々な基礎疾患の結果の一病変として肺に異常を来す病気です。例えば、細菌が血液の中に入り全身を巡る敗血症という病気では、全身の好中球が活性化され、これらの細胞は必ず一度は肺を通過するので、肺の血管に補足されそれが一気に肺になだれ込んでくるのです。この好中球は細菌を消化する物質を大量に放出し肺を破壊してしまいます。と同時になだれ込んでくる血液成分は肺胞を水浸しにし、肺サーファクタントの活性を失わせてしまうのです。こうなると肺サーファクタントはあってなきがごとくで、未熟児と同じように肺は硬く膨らまなくなってしまうのです。この病気も発病すると半数は死んでしまうという重篤な病気です。

悲しいことに未熟児と違ってこの病気はいまだに有効な治療法がなく以前として致死率は高いまま(死亡率50%)です。仮に人工サーファクタントをこのような肺に投与しても次々と壊されてしまうので、注入したその時は肺は膨らんで良くなるのですが、すぐ元に戻ってしまいます。大量に投与すると死亡率を20%以下にまで低下することができるという報告があるのですが、不幸なことに、この人工サーファクタントは非常に高価であるため、1、2kgの未熟児を助ける量はたかだか100mgもあれば十分ですが、大人の場合1回にその50倍近くもの大量を要するので、そうそう何回も注入できないのです。
このような背景もあって、ARDSの治療は行き詰まっているのが現状ですが、最近では遺伝子組み替え技術を応用した新しい人工サーファクタントが開発されています。これだと低価格で量産も可能になるでしょう。早く新しい人工サーファクタントが誕生することを願って止みません。
(3)肺サーファクタントと喘息 【戻る↑】
さて、このように肺サーファクタントは比較的稀な難治性呼吸器疾患の発症に関与すると思われがちですが、実は喘息の病態あるいは治療と深く関わっているのです。そのいくつかについてご紹介します。
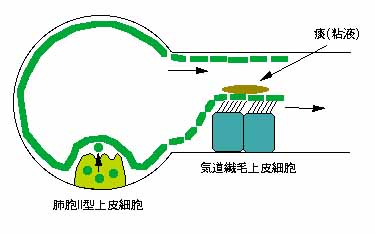
まず、肺サーファクタントは肺胞で作られ、上流の気道の方へ送り出されてくるのです。これは、単に排泄の一環として気道の方へ送られるのではなく、きちんとした生理的意義があるのです。つまり、痰が繊毛運動で口側へ送られてくることは有名ですが、この時、痰と繊毛の間にこのサーファクタントが存在して、潤滑油のような役目を果たしているのです。事実、喀痰の中にはサーファクタントの成分が検出できます。ですから、サーファクタント量が不十分であったり、機能不全があると痰はうまく喀出できなくなるのです。
臨床でよく使われる去痰剤にムコソルバンがありますが、この作用機序はサーファクタントの分泌を亢進させることで去痰効果をもたらすとされています。
また、サーファクタントは肺胞を開くと同時に、ある程度細い気管支なら、肺胞と同じようにそれ自体で気管支を広げる作用があります。
さらに、サーファクタントは、喘息の炎症の主体である好酸球に対して死滅(アポトーシス)を促進し、いわゆる抗炎症効果を有することが知られています。(これは私の研究と一部オーバーラップします。私は好中球が対象です)
従って、喘息とサーファクタントは大いに関係ありなのです。
さらに極めつけは、喘息治療薬との絡みです。ステロイドは肺胞II型上皮細胞からのサーファクタント合成を促進します。未熟児が産まれそうなとき母体にステロイドを投与しますが、これは胎児の肺の発育を促進させ肺サーファクタント量を増加さ、出生に際して呼吸ができるように準備する目的があります。また発作止めであるβ刺激剤やキサンチン製剤(テオドールなど)は、その分泌を亢進させます。すなわち、喘息治療薬は、単に気管支平滑筋の痙攣を除去し、気管支炎症を抑えているだけではなく、サーファクタントを増加させ、末梢気道の閉塞を防止し、去痰作用、抗炎症作用などなど、まさに喘息の病態にも大きく関与しているのです。
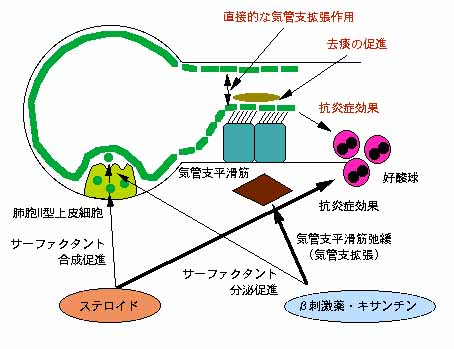
また、喘息発作で来院した患者さんに人工サーファクタントをネブライザーで吸入させると(β刺激剤なしで)発作が治まるという報告もあります。ただし、β刺激剤の方がどう考えても安いので、わざわざ高価な人工サーファクタントを使うことはありません。しかし、気管支拡張作用の機序が従来の薬剤にはないユニークなものなので、例えば、β刺激剤が効かなくなったような患者さんに使ってみるとか、重積状態でもう手が付けられなくなったような喘息に去痰目的でサーファクタントを薄めて肺を洗うなど、可能性はたくさんあります。
さらにこの物質は生理的に存在する物質なので、開発された合成薬剤とは異なって、副作用を心配する必要がありません。
今はまだ、高価な薬剤ですが、上で述べたように遺伝子組み替え技術で大量生産が可能になれば、喘息治療にも応用可能となるでしょうし、肺感染症、肺癌、慢性肺気腫など幅広い呼吸器疾患の病態解明や治療への応用など興味は無尽蔵と言えます。
(4)質問コーナー 【戻る↑】
Q5.肺サーファクタントが肺胞の表面にあるとどうして肺胞がつぶれないのですか?
肺胞はもともとその弾性収縮力(風船のゴムの縮む力と同じ)によってしぼむ性質があります。例えば、肺を意識的に膨らますと、特に息を吐こうとしなくても、吸う努力を止めれば、ある程度までならひとりでに縮んでくれるのはこのためです。いま、肺胞にサーファクタントの膜がないと、肺胞内面は水分のみで覆われることになりますから、肺胞が縮んでくると水の表面張力(水はお互いに引っ張り合って全体の表面積を小さくしようとする力が働く)で肺胞の壁を引き合ってしまうので、肺胞は潰れてしまいます。しかし、空気と水分の間に肺サーファクタントの膜が存在すると、この表面張力を和らげることで肺胞が潰れるのを防いでくれるのです。
肺サーファクタントの活性中心はリン脂質と言って親水部分と疎水部分とからなっています。肺胞内では、このリン脂質は疎水部分を水側、疎水部分を空気側に向けてひとつの層を成して存在しています。息を吐いて肺胞が小さくなったとき、このリン脂質の一層の膜は凝集し、お互いの疎水部分が反発し合う形で肺胞が潰れるのを防いでいると説明できます。
Q4.肺サーファクタントはどんな成分なのでしょう? 生理的に存在する物質なので副作用がないということですが…確かリボ蛋白でしたか?
A4:はい。脂質蛋白の複合体(一種のリポ蛋白)です。脂質90%と蛋白10%と言われています。脂質の主成分はリン脂質で、蛋白にはサーファクタントに特超的な蛋白(surfactant protein-A (SP-A)、SP-B、SP-C、SP-Dの4つが知られている)があります。この中では、リン脂質成分こそがサーファクタントの活性中心で、蛋白はそのホメオスターシスや活性を補助する働きをしています。最近では、SP-AやSP-Dが肺胞免疫に関与しているというのがトピックです。
Q3.上の質問に重なりますが、肺胞から分泌されるのでしたら、サーファクタントの気道での分布は細気管支に多く太い気管支いくほど遠いので分布が少ないということがありますか?
A3:確かにその通りですが、太い気道はたくさんの末梢気道のサーファクタントを集めますから、ちょうど川の流れのように上流へ行ってもその量は減らないと考えられます。
Q2.サーファクタントは肺胞で出来上流の気道へと送り出されて行くと言うことでしたが、気管支にも腺細胞がありますが、ここからは分泌されないのでしょうか?
A2:気管支の腺細胞(痰を作る細胞)もサーファクタントに特異的な蛋白(SP-A、後述)が検出(免疫組織学的に蛋白が染め出される)されるので、腺細胞もサーファクタントを産生されるのではないかと考えられましたが、これは肺胞から気道へ送り出されたサーファクタント蛋白が単に染まっているだけという考えが主流です。すなわち気道の腺細胞はサーファクタントは産生しないと考えられています。ただし、もう少し末梢の気道に存在するクララ細胞はサーファクタントを産生すると考えられています。これは末梢気道の気道の閉塞防止にサーファクタントが重要な役割を示すことを物語っていると考えられます。
Q1.肺サーファクタントは肺胞 II 型細胞から分泌されるようです。II 型があるから I 型もありますか? あればどのような働きですか? 確かI 型上皮細胞が壊れたとき II 型細胞が活躍する?
A1:I型細胞は、上図の II 型細胞の両隣にある薄い扁平な細胞です。ご存じのように肺胞はガス交換(酸素を取り入れ二酸化炭素を放出する)を行う臓器ですから、この上皮がうすく肺胞を覆うことで直下に位置する肺毛細血管からガス交換を行うことができるのです。しかし、ご指摘のようにこのI型細胞は傷つきやすく何か刺激が加わるとすぐ壊れてしまいます。これに対し、 II 型細胞は比較的頑丈な細胞なので、これが温存されている限り分裂して増殖し、I型細胞へ変化し正常な修復がなされるとされています。それでも、あまりにも強い傷害を受けると II 型細胞もやられてしまい、肺胞は治らなくなってしまいます。それが線維化(肺線維症、美空ひばりの死因となった病気)という異常な治癒過程を引き起こします。