110:呼吸困難と低酸素とはまったく別もの。(平成12年4月27日)
入院中、喘息の発作で息苦しいとナースコールで看護婦さんを呼ぶ。しかし、聴診器をあてても発作の音はせず、パルスオキシメーターで酸素濃度を測っても酸素は下がっていない。すると、看護婦さんから、
「音も正常だし、酸素も十分だから、苦しいのは気のせいでしょう…」
と冷たくあしらわれ、何の処置もしてもらえなかった。
あるいは救急受診した病院の医師から、安定剤しか処方されなかった。
私はこれまでこのようなメールをかなりの方から頂いてきました。
これまでも、聴診で音が入らない喘息発作は存在すること、そのなかには重積状態のような超重症になると喘鳴音すら聞けなくなる場合があること、などを至るところで強調してきました。
ここでは、さらに「呼吸困難と低酸素は別ものである」ことをわかっていただくために、低酸素の発生するメカニズムをわかりやすく解説したいと思い付きました。
結論から先に述べます。
|
以上の点がなるべくわかるように解説したいと思います。
まず、小学校か中学校で習ったかと思いますが、呼吸のシステムについて復習しましょう。
全身で汚れた血液(酸素が低く、二酸化炭素が多い)は心臓(右心室)に集まり、そこから肺動脈を通じて肺(肺胞)へ送られます。
正常であれば、口や鼻から気管・気管支へと運び込まれた空気(酸素を含んだ)は無数に枝分かれした肺胞に達し、そこでめでたく血液から二酸化炭素(CO2)を逃がし、酸素(O2)を取り入れることができます。これがいわゆるガス交換と定義できます。そしてきれいになった血液は肺静脈を経て心臓(左心室)へ戻り、そこから全身へ送られます。
全身へ送られた血液は、筋肉や各臓器で酸素が消費され、同時に二酸化炭素が産生され、汚い血液となってまた心臓へ戻って行き、以下これが繰り返されます。
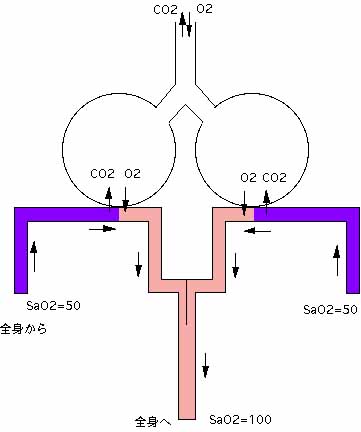
下の図は、その様子を極めて単純化して描いたものです。

ヒトの肺胞は何億個も存在しますが、いま話しを単純化するために2つの代表的な肺胞があると仮定します。健康者であれば、2つとも肺胞は膨らんで正常なガス交換が営まれます。
ここで、SaO2とは酸素濃度で、全身の動脈血が100%、静脈血が50%と単純化して考えます。正常では、両肺胞に達した酸素濃度50%の汚い血液は酸素化されて100%となって合わさって、全身へ送られます。
この時の動脈血液ガス検査(pH、CO2、O2などがわかる)、あるいは簡易的なパルスオキシメーター(O2のみがわかる)による測定では酸素濃度は100%という結果が得られます。
次に、(1)呼吸困難に低酸素が伴うとは限らない理由を下図で説明します。
気管支喘息は、もともと気管支が細くなる病気ですが、もし太い気管や気管支が下図のように均等に狭窄したと仮定します。この時完全に管が閉塞しない限り、空気は肺胞へ到達します。肺胞に異常がなく、そこに空気が到達し、そこに血液が流れてさえいれば、ガス交換は正常に行われるのです。
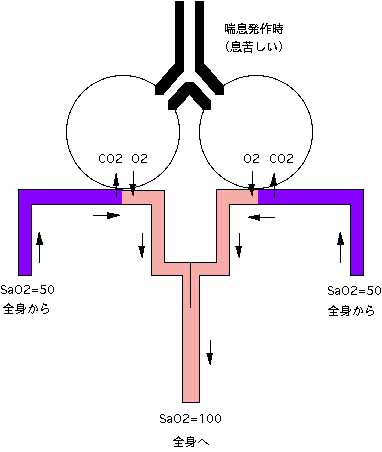
しかし、この時、息がしづらい(もっと空気が欲しい)という感覚(=呼吸困難感)が発生します。例えば、男性なら喉仏の下を指でぐいっと押さえつけてみて下さい。何となく空気の通りが悪いと感じるでしょう。しかし、顔面が蒼白になったり指先が青くなったり(いずれもO2低下の症状)はしないでしょう。
つまり、管(気管支)が細くなっただけでは酸素は低下しないことがわかると思います。
そして、呼吸困難感はあくまで個人の感覚ですから、「患者さんが苦しいと言えば苦しい」と信じるしかないのです。聴診したり動脈の酸素濃度を測定したりしても客観的にその程度を知ることはできません。これらが正常だから、「苦しくないはずだ」と判断するのはナンセンスです。
しかし、これは逆に、苦しくても苦しいと感じないこともあり得ることを意味します。長年、気道狭窄に段々と慣らされると、このような感覚が鈍麻してしまうことはよく知られています。しばしば、聴診して発作の音が入る患者さんでも苦しくないと訴える患者さんは結構いるものです。「喘息患者さんの苦しくないは信用するな!」これもまたある意味では正しいと言えます。(もしこのような患者さんが苦しいと訴えるすれば如何に苦しい状態であるかが推察できますが…)
以上から、呼吸困難と低酸素はまったく別ものであることがおわかり頂けたでしょう。
では、どのようなときに血液の酸素が低下するのでしょうか?
以下にいくつかのパターンをお示ししますが、その多くは肺胞へ到達する空気の分布に不均一が存在するときに生じると考えられているのです。
まず、肺炎などのように肺胞に水がたまる場合です(下図)。

右の肺胞に滲出物がたまると、肺胞の中の空気と血管との間にバリアーが形成されますから、酸素は血管への拡散が阻止され、正常な酸素化は起こらなくなり、酸素濃度50%のまま、正常な左側の肺胞から来た100%酸素の血液と混じって、単純計算で75%へと低下し、そのまま全身に廻ってしまうことになります。
下図には、気管支に痰が詰まってそれより末梢の肺胞が膨らまなくなる無気肺の例を示しました。
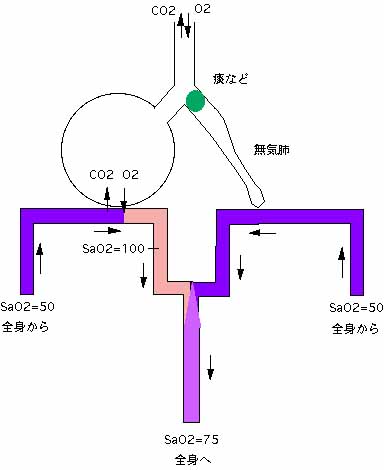
動脈の酸素が75%へ低下する理由は同じです。
ここでわかるように、酸素濃度が低下する原因は必ずしも空気の流れが悪くなる(=呼吸困難を感じる)場合だけではないので、
(2)酸素が低下していても息苦しいとは限らない。
という原則が生まれてきます。
しかし、肺炎でも無気肺でもこのような低酸素を生じるような場合は、胸のレントゲンを撮影すれば異常な陰影が認められますから、原因はすぐに分かります。医師もそれなりの処置をしてくれるでしょう。
では、喘息で認められる低酸素の原因にはどのような場合があるのでしょうか?
大量の痰が太い気道を閉塞するような状態では、無気肺や最悪窒息が起きてしまいますから、それは極端な場合として除外します。喘息で最も認められる低酸素の原因は下記に述べる状態と考えられます。それは、程度の異なる気管支閉塞が不均一に分布している状態です。気管支閉塞は、痙攣、炎症、痰の貯留の3つの状態が、それぞれに単独あるいは複合した形で起こっていると考えて下さい。
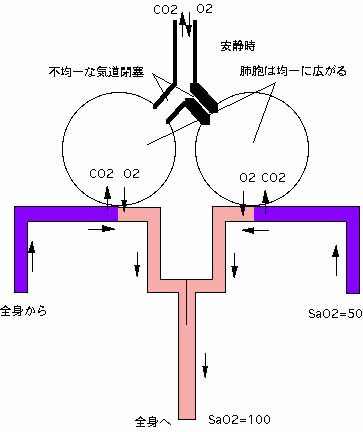
このような状態では、安静にしてさえいれば、肺胞はゆっくり膨らんだり縮んだりしますから、管の太い方も細い方も同じように膨らみます。肺胞が正常である限り両者とも正常なガス交換が行われ、動脈の酸素濃度が低下することはありません。
しかし、このような状態で運動したり激しい呼吸を繰り返したらどうなるでしょう。
空気は、太い気管支の方ばかりに流れ込み、細い気管支の方にはまったく入って行かなくなります。これは、すなわち肺炎や無気肺と同じ様な現象が起きてしまうことになります。
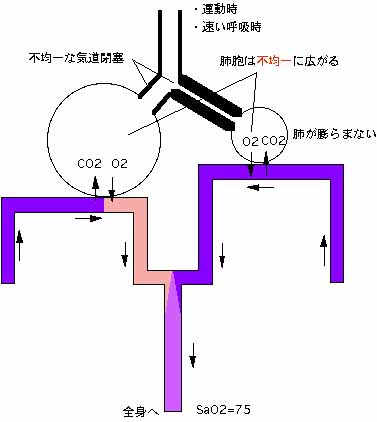
従って、気道閉塞を伴う喘息の患者さんは、安静にしていると一見正常に見えるが、ちょっと動くと酸素が足りなくなってしまい、すぐ息が切れてしまうのです。これは何も発作が起きていなくても起こる現象なのです。
最後に、呼吸困難と同じように低酸素においても慣れの現象があり、しばしば重篤な低酸素の状態にあっても、苦しくないと訴える患者さんに出会うことがあります。繰り返しになりますが、
(2)酸素が低下していても息苦しいとは限らない。
しかし、これは長期間に渡って存在すると全身の臓器に障害を来しますから、決して楽観できる状態とは言えません。極めて危険な状態ですからなるべく早く回避すべきです。ですから、
(3)酸素濃度が下がっていれば酸素投与の必要がある。
原因はどうあれ、低酸素が存在することは生命に著しい危険を及ぼしますから、低酸素があるときは酸素濃度を上げる処置を施さねばなりません。気道閉塞の除去(下記参照)、酸素投与、換気補助がそれにあたります。
従って、喘息発作時に酸素濃度を測定するのは、呼吸困難の程度を判定するためではなく、発作などによって危険な低酸素状態が存在するか否かの判定を行うためだけとも言えます。
そして、最後に、
(4)喘息治療において酸素投与は根本的処置ではない。
ですが、これはもうおわかりと思います。喘息の発作時には、酸素が低下していれば酸素を投与することはもちろんですが、要は気道の閉塞を如何に除去するかにつきるのです。痙攣を取る気管支拡張剤しかり、痰を除去する去痰剤やネブライザーしかり、炎症を取るステロイド剤しかりです。
大きな声で言えませんが、喘息発作で苦しいのに、何もしてくれない医者や看護婦がいたら、冗談でなく相手の首を絞めて苦しみを分かち合うべきですね…(笑)。「何かしてくれるまでこの手を緩めないぞ…」って脅してみて下さい。
以上。